
眼科
ご挨拶
地域の先生方には、いつも沢山の患者様をご紹介頂き、誠に有難うございます。
私たちは患者様との信頼関係を第一に考え、常に丁寧な診療を心掛けています。これからも皆様の期待に応えできるよう、精進してまいります。
今後とも、何卒宜しくお願い申し上げます。
森 秀樹 診療部長

診療内容
眼科で扱う疾患と特色
眼科を受診する患者さんが最も多く罹患しているのが白内障、緑内障です。厚生中央病院ではそれらの疾患に対する検査、治療をしっかりと行うことができますので、安心して受診して下さい。当院では、特に白内障手術の患者さんを多く施術しております。また、50歳以上の約100人に1人が発症すると言われる加齢黄斑変性の診断に必要な光干渉断層計を設置しましたので、早期発見、治療が必要な加齢黄斑変性が御心配な方も気軽に受診していただければと思います。
また、後天性の失明の原因として緑内障に次いで第2位である糖尿病網膜症も早期発見、早期治療が大変重要な病気です。網膜光凝固や手術加療を得意としている当院で定期検査を受けていただければと思います。
白内障
当院の眼科では白内障手術を数多く行っています。
両眼の手術は2泊3日で片目ずつ行っています。
片目の手術は1泊2日で行っており、日帰り手術にも対応しています。
眼内レンズは2焦点眼内レンズ(保険診療)を第一選択にしています。、乱視の強い方には乱視矯正眼内レンズ(保険診療)も積極的に使用しています。
当院で手術を受けた眼科医の手記 https://www.tutisaka.tokyo/?p=514
緑内障
ゴールドスタンダードであるZEISS社製ハンプリー自動視野計で検査を行い、最も効果が良いとされる最新の点眼薬を採用し、手術加療も行っています。緑内障は40歳以上の日本人の17人に1人が罹患していると言われています。自覚症状が出現してからでは遅すぎます。早期発見、治療が失明を防ぐためには大切です。
糖尿病網膜症
前増殖糖尿病網膜症に進展した場合には速やかな網膜光凝固を行うことで網膜症の進展を抑制することが可能となります。どんなに放置していても、治療ができる可能性はあります。糖尿病をおもちの方は、間隔が空いてしまっていてもかまいませんので、必ず眼科の定期検査を継続して下さい。
加齢黄斑変性
加齢黄斑変性は50歳以上の日本人の約100人に1人が発症すると言われている病気です。眼底の中心部のみが障害され、見ようと思った部分が歪んだり、暗くなって見えなくなってしまいます。診断、治療法が飛躍的に進歩したことで、早期に治療し、病気の進行を食い止めることができるようになってきました。厚生中央病院でも最新の検査機械、治療に必要な薬剤の用意をしていますので、加齢黄斑変性が心配な患者さんはぜひ一度当院で検査を受けてみて下さい。
受診患者さんへのお願い
眼科に来院されるほとんどの患者さんは、瞳孔(茶目)を眼薬を使って大きくしてから診察をする散瞳検査を受けることになります。検査後、半日程度ピント合わせができなくなり、屋外へ出るとかなり眩しさを感じることになりますので、車、バイクや自転車の運転やその日のお仕事ができなくなります。そのような予定を立てて来院していただければ幸いです。
1) 入院診療
-
安全で水準の高い手術技術・手術環境を整えています。
- ホスピティリティーの高い病棟で対応しています。
- 患者さんの要望に対応できる柔軟な入院期間を考慮しています。
- 入院待ち時間のない対応をしています。
2) 外来診療
- 誠実な対応
- 近隣のクリニックから信頼される診療水準
- 大学病院とのスムーズな連携視能矯正士による専門的検査
- 信頼性の高い最新検査機器
眼科の疾患について
A.よくみられる疾患
1)白内障
白内障とは水晶体のにごる状態です。水晶体は瞳孔のすぐ後にあるので、濁りが強くなると瞳孔が白くなるので、「白そこひ」ともよばれています。視力が低下し、かすんでみえることが特徴です。原因は不明ですが、若いかたにもみられます。60歳では、約半数の方が多少とも白内障にかかっているといわれます。
2)緑内障
「あおぞこひ」ともよばれます。基本的には眼が硬くなる病気です。すなわち眼圧の上昇する病気です。眼圧は21mmHgまでが正常です。房水という透明な水が眼内を還流していますが、この水が眼外に排出されにくくなることで眼圧上昇がおこります。その結果視神経が圧迫されて、次第に視神経の機能が低下して視力や視野といった機能を失います。眼圧が高くないにもかかわらず、視神経がこのように萎縮をきたす正常眼圧緑内障もかなりの頻度でみられることも解ってきました。その場合、眼圧値そのものより、視神経周囲の血液循環障害によることが原因とされ、注目を集めている病気のひとつです。
3)網膜剥離
網膜に小さな穴があき、硝子体が内腔に向かって牽引するか、あるいは網膜出血が吸収されていく経過でできた線維性増殖組織による索状物が収縮するため、網膜が牽引されて網膜剥離はおきます。原因は様々です。剥離した部分の網膜は全く見えませんので、網膜全体に剥離が及べば視覚を失うことになります。剥離した網膜神経細胞は早い経過で機能障害をきたしますので、手術治療は急を要します。
4)高血圧網膜症
高血圧性網膜症には、血圧の変動で可逆性変化を示す狭義の高血圧性眼底所見と、血中の中性脂肪で生じる動脈硬化性網膜所見で構成されます。所見はScheie分類やKeith-Wagner分類が用いられ、分類のgradeと血管の組織学的な高血圧性や硬化性変化が相関するので、内科の先生方は眼底所見を重要視します。動脈硬化なかでも粥状硬化は、大動脈壁の内膜の脂質沈着、線維性肥厚、粥腫、血栓形成などを生じ、仮に首から頭に向かって走る内頸動脈に生じると、灌流域である眼に血栓(栓子)を遊離させ虚血を招きます。それが原因で網膜中心動脈閉塞症虚血性視神経症、新生血管緑内障などが発生します。
5)糖尿病眼症
眼症の代表は糖尿病網膜症、白内障、眼筋麻痺です。年齢、罹病期間、血糖の状態、腎合併などが加味されると多彩な所見がみられます。糖尿病でみられる黒目の表面、角膜の上皮障害は、末梢神経障害が基盤になって生じると考えられており、糖尿病に罹患したため生じた知覚低下が原因です。また、神経症状として複視や眼瞼下垂症状で受診し、眼科で初めて糖尿病の存在を知ることも少なくありません。水晶体に糖が蓄積すると白内障が進行します。調節力が低下する場合もある。瞳孔は、しばしば縮瞳傾向を示し、散瞳薬に対する反応性も乏しくなるのが特徴です。急激に発症する非肉芽腫性ぶどう膜炎として発症し、糖尿病がみつかる場合も少なくありません。糖尿病網膜症の眼底病変は単純型、前増殖型、非増殖型に分類されます。単純型網膜症では、網膜毛細血管内の毛細血管瘤や点状や斑状出血、硬性白斑などがみられますが、それらの所見は病状の改善に伴い可逆的に消失することもあることを忘れてはいけません。
前増殖型網膜症は単純型の病態に、軟性白斑が多発し静脈の異常や網膜内細小血管異常が加わった状態である。蛍光眼底造影検査では無灌流域が観察されます。病期が進行し無灌流域に新生血管が発生すると増殖型網膜症に移行する。新生血管壁は脆弱なので、血漿成分の漏出や出血を来たしやすい、硝子体出血を来たすと硝子体内でコラーゲンが増殖しかさぶたのような線維性増殖組織を形成します。これが網膜と硝子体の境界に形成されると牽引性網膜剥離生じ失明の原因となります。
6)流行性角結膜炎
流行性角結膜炎とは、アデノウィルスが結膜に感染したものです。感染して、1週間ぐらいすると結膜炎が起こってきます。潜伏期間が1週間あるわけです。この結膜炎は症状が非常に強く、涙がたくさん出て、目に何かが入っているようにコロコロします。はじめの1週間は症状が非常に強いのですが、次の1週間で落ち着き、その後の1週間で治って行きます。全部でおよそ3週間かかります。これは2週間くらいしますと伝染しなくなりますが、それまでは、十分注意してください。ウィルスが原因なので効く薬はありませんが、副腎皮膚ホルモンを点眼しないと角膜に点状の混濁ができてかすむようになります。1度混濁ができると、1~2年にわたって混濁が消えないで、長い間眼がかすむので、点眼は正しく使用してください。アデノウィルスの種類によって症状が異なり、軽い場合には、10日ほどで治るものもあります。また発熱や喉の症状など風邪に似た症状を伴うものもあり、これを咽頭結膜熱といいます。
7)季節性アレルギー結膜炎
アレルギー反応によるもので、原因はスギ花粉がもっとも多いのですが、イネ科やキク科など色々な花粉が原因となります。抗アレルギー薬は効果が出るまでに3日~2週間かかりますから、アレルギーの季節になれば早めに点眼を始めます。シーズンが過ぎると後遺症を残さずに自然に治りますから、自覚症状が少なければ治療をしないで放置していてもかまいません。
8)春季カタル
これは、アレルギー結膜炎の一種です。10~20歳にかけて、毎年症状が春になると強くなって、冬になると軽くなるのを繰り返します。それで春季カタルといわれます。上眼瞼の裏や上部角膜近くの結膜に大形の乳頭ができて、かゆみが非常に強い特異な結膜炎です。治療は、副腎皮質ホルモンで行いますが、なかなか治りにくく、大人になって自然に治るのを待つより仕方ないことがしばしばあります。
9)結膜結石
眼瞼の裏の結膜にできた白い点状のものです。これは眼瞼にある涙の分泌腺がつまって、そこにカルシウムが沈着したものです。結膜の奥の方に入っている間は、何の障害もありませんので、放置しておきますが、表面に出てきてゴロつくようになれば取り出します。
10)結膜下出血
これは、結膜下の小さい血管が破れて出血したものです。眼をこすったり、酒を飲みすぎたりした時にも出血することもありますが、ほとんどの場合、原因ははっきりしません。寒い時には、とくによく起こります。結膜下の出血では、血液が眼球内に入ってゆくことはありませんので、視力が悪くなることはありません。また、この後に眼底出血がおこることもありませんので、心配する必要はありません。唇をかんで唇に血まめができることがありますが、それと同じものが結膜にできただけです。白く見える所にできたので真赤に見えるのです。放置しておけば、約1週間で自然に吸収することが多いですが、強いものは2~3週間もかかることもあります。血圧や血液異常、出血傾向などの全身状態とは関係ありません。結膜血管の走行の先天異常が原因という説もありますが、本当の原因は不明です。
11)近視
近視には屈折性近視と軸性近視とがあります。
- 屈折性近視
眼球の長さ眼軸長といいます。屈折性近視は眼軸長は正常なのですが、勉強をしすぎるなどして近くをみつめすぎたために、水晶体が近くをみつめた状態でかたまってしまったものをいいます。遠くを見た時にも近くをみつめた状態がとれないために、遠方がぼやけて見えます。これを偽近視、あるいは仮性近視などといいます。 - 軸性近視
これは眼軸の長い眼をいいます。日本人は近視が多いのですが、この大部分は軸性近視であろうと言われています。最も多い近視は、-3D程度の近視ですが、眼球が1mm長いだけで、この程度の近視になります。
人間は生まれた時にはほとんどの人が遠視ですが、成長するにしたがって次第に正視になります。そしてこのまま大人になれば一生正視ですが、一部の人ではその後も眼軸が伸びて近視になっていきます。近視になるのは中学校時代が一番多いのです。一度近視になると段々進行して、だいたい20~25歳頃まで度が進みます。
12)老視
年を取って近くの物が見えにくくなることをいいます。正常な人では、42歳頃から始まって60歳頃まで進行します。近くの物を見る時には、若い人では水晶体が膨れてピントを合わせるのですが、年齢と共に水晶体が硬化して膨れなくなりますから、次第に近くの物の像が、眼底に結ぶことができなくなります。水晶体の硬化はだいたい30歳頃から始まります。眼球の短い眼が遠視で、眼球の長い眼が近視ですから、遠視のひとは老視になるのが早く、軽い遠視の人は30歳代後半から老視になります。老眼鏡は+のレンズで、水晶体の屈折を助けて眼底にピントを合わせます。老視は60歳頃まで進みますから、60歳まではメガネの度を次第に強くしなければいけません。
B.外来検査・特殊治療法
1)光凝固
黒い紙にレンズで太陽光を当てると焼くことができます。この原理を応用したのがレーザー(光)凝固治療です。光凝固を行う際には、瞳孔を目薬で散瞳して行います。網膜裂孔の周囲を凝固し、網膜剥離を防ぐ場合、あるいは糖尿病網膜症で循環障害をきたした結果、新生血管の増殖を抑えるなど、眼科における治療用途は多彩です。
2)蛍光眼底撮影
眼底血管の状態や網膜検査のために行います。腕の静脈に10%の濃度の蛍光色素注射液5mlを注射しながら、眼底撮影する検査です。色素を注射しますと10秒後に眼底の血管に色素が現れます。造影剤の副作用としてまれにむかつき、嘔吐をきたすことがあります。まれにショックがおこりますが、極めてまれで我々の外来で約10年間に1名です。検査のあと約数時間は、尿や汗が色素のため黄ばみますが、24時間でもどります。
3)超音波検査
2万ヘルツ以上の音波を超音波と言います。B-mode超音波の場合、反射してくる音波のようすから、網膜の出血や腫瘍、網膜剥離の様子を調べます。機械はまぶたの上からあてるだけで、検査に痛みを伴いません。X線でうつらないような硝子や、プラスチックなどに眼内異物片の検出にも優れます。
白内障手術について
- 当院の眼科では白内障手術を数多く行っています。
- 両眼の手術は2泊3日で片目ずつ行っています。
- 片目の手術は1泊2日で行っており、日帰り手術にも対応しています。
-
眼内レンズは2焦点眼内レンズ(保険診療)を第一選択にしています。
乱視の強い方には乱視矯正眼内レンズ(保険診療)も積極的に使用しています。 - 当院で手術を受けた眼科医の手記 https://www.tutisaka.tokyo/?p=514
手術の目的
- 手術前より視力が向上することを目的とします。また手術を受けることでその患者さんの日常生活の質がより向上されるよう治療にあたります。例えば白内障によって視力が低下し、車の運転が困難となった方には手術を受ける事で再び運転が可能となるよう、また視力の低下でやむなく仕事に支障をきたすようになった方の場合、手術を受けることで仕事を再開され、生活が従来と同様に送られる様に努めます。手術の目的はそれぞれの患者さんの生活の 向上をめざす事であり、クゥオリティ・オブライフの向上が目的です。
- 水晶体は透明な襄と呼ばれる殻に包まれています。混濁は皮質と核に起こります。従って手術ではこの皮質と核を除去する方法がとられます。
麻酔について
術中眼球の痛みを感じないために麻酔は必要です。眼の周囲のみ麻酔する局所麻酔法と、全身的に呼吸を管理して行う麻酔してしまう全身麻酔法があります。麻酔方法は様々ですが、私達の施設ではいわゆる『しろめ』の横に麻酔薬を浸み込ませるテノン襄下麻酔と呼ばれる局所麻酔が一般的です。
手術手技について
現在主流の術式は超音波白内障手術です。またその方の状態によっては襄外摘出術という方法で行う場合もあります。超音波白内障手術では傷口は約2~3mm程度です。傷口が小さいため、傷の回復が早くなっています。水晶体の前面(前襄:カプセル)をまるく切り、なかの混濁している皮質と核を超音波で破砕し吸引します。またその結果、透明な袋(襄)が残ります。そこに眼内レンズを挿入します。 眼内レンズは水晶体の大部分をとり除くため、レンズの機能を補う目的で挿入され、レンズの種類や度数はそれぞれ術前に検査し挿入しています。一般的材質は透明なアクリル材質が主流です。
多焦点(2焦点)眼内レンズ
レンティス コンフォートは、保険診療で使用できる多焦点眼内レンズで、+1.5D加入の低加入度分節型眼内レンズです。焦点の合う距離が一定の従来の単焦点眼内レンズよりも見える距離(明視域)が広く、眼鏡の使用頻度を減らすことができます。

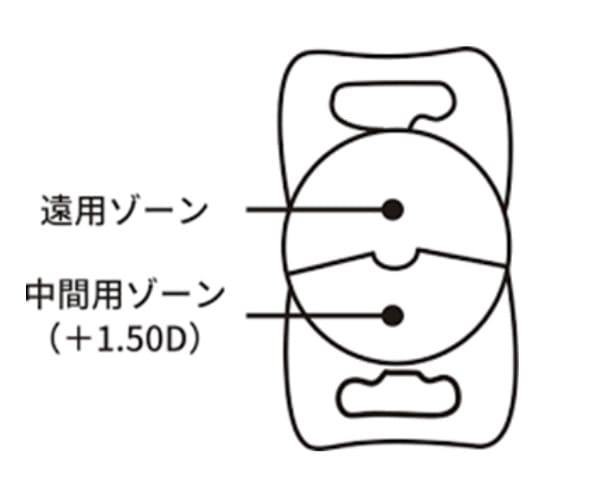
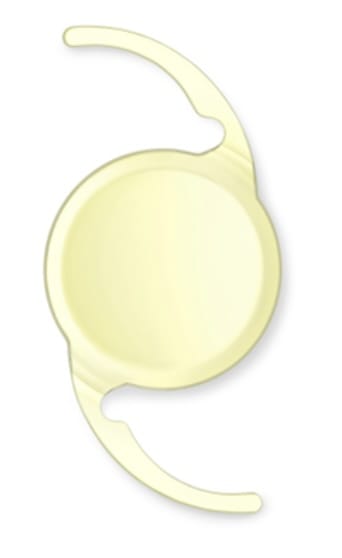
乱視矯正眼内レンズ
テクニス アイハンス トーリックⅡは特殊な構造を付与し従来の単焦点よりも明視域を広げたレンズで、乱視が矯正できます
眼科 ドライアイでお悩みの方へ
はじめに
最近、ドライアイという言葉は広く知られるようになりましたが、その治療は人工涙液による点眼療法が一般的です。しかし治療法はそれだけではありません。治療法の一つに涙点プラグがあります。これはとても効果的な治療法ですが、涙点プラグを希望する場合は、ドライアイの治療に積極的に取り組んでいる眼科専門医を受診する必要があります。私は、これまでドライアイを専門の一つとしてきましたので、当院でもドライアイ治療には力を入れていきたいと思っています。ここではドライアイと涙点プラグについて解説したいと思います。
ドライアイはどうして起きるの?
ドライアイの原因は様々ですが、涙の量が減ってしまう「涙液分泌減少型」と、すぐに涙が蒸発して眼が乾いてしまう「涙液蒸発過多型」の二つに分類されます。
涙の量が減ってしまう涙液分泌減少型は、シェーグレン症候群のような病気が隠れる場合と、明らかな病気がないのに涙が減ってしまうドライアイがあります。後者は、ストレス、環境因子、ホルモンバランスなどが関与しているといわれています
一方、涙液蒸発過多型は、パソコン作業者に多く見られます。また、コンタクトレンズ装用者のドライアイもこちらに分類されます。このタイプでは、瞬きが少なくなるとドライアイが起きやすくなります。
ドライアイの症状は眼が乾く?
ドライアイの症状は、眼が乾くだけではありません。疲れる、眼が重い感じがする、眼が開きづらい、ゴロゴロする、光を見ると眩しい、充血、コンタクトレンズで違和感がでる、など様々です。しかもドライアイの患者で訴える症状で多いものは眼精疲労とされています。「ドライアイの症状を訴える約60%は同時に眼の疲れを感じ、眼精疲労の患者の約60%はドライアイの症状がある」という報告もあります。このようにドライアイではたくさんの症状が起きますので、自分がドライアイと気づかない方はとても多いのです。
涙はどうして出るの?
涙は、常に眼の表面を濡らしている「基礎分泌」と、悲しいときやタマネギを切ったときに出る「反射性分泌」の二種類から成っています。眼の表面は基礎分泌の涙によって常に潤っており、眼にゴミが入ったときには反射性分泌による涙でゴミが流されます。
このように涙の役割には
- 乾燥の防止、ゴミや埃、アレルギー物質などの洗浄
- 細菌やウイルスなどの殺菌
- 角膜の代謝に必要な栄養補給
泣くとどうして鼻から涙が出るの?
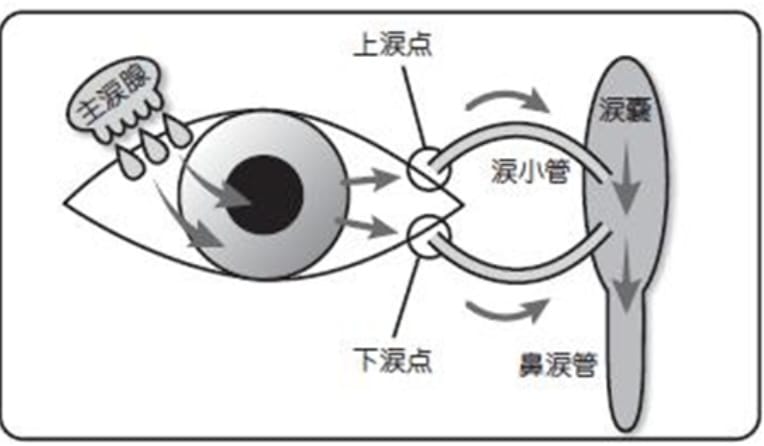
涙の流れは、図のように主涙腺(しゅるいせん)から涙が出て、瞬きによって、眼の表面に運ばれます。その後、涙点(上涙点・下涙点)から鼻へと出て行きます。このとき、涙は10%が表面から蒸発して、残りの90%が上涙点・下涙点から鼻へ流れ出るといわれています。たくさん涙が出たとき鼻からも涙が出るのはそのためです。
涙点プラグって何?
涙点(上涙点あるいは下涙点)を塞ぐと、鼻に流れる涙をブロックすることができます。涙点プラグは涙点を塞ぐ小さなシリコン製の栓で、人工涙液の点眼だけでは自覚症状や眼の表面の傷が良くならない場合に行う治療です。涙にはタンパク質やビタミンなどの大切な成分を含んでいます。これは人工涙液では補うことはできません。涙点プラグを挿入することで、栄養を含んだ自分の涙で眼を潤すことができます。
涙点プラグはどうやって入れるの?
涙点プラグは、外来で簡単に入れられます。痛みはほとんどないので、点眼麻酔をしなくてもできます。プラグを入れるときは、ペンのような専用の道具を使いワンタッチで入れます。涙点プラグは、一度入れてもすぐに外すことができます。涙点は上涙点・下涙点と二つありますので、まず上・下どちらか一方に入れますが、ドライアイの症状が重い方は上下両方に入れます。
涙点プラグで何が問題は起きないの?
涙点を塞ぐということは、流しの排水口を塞いでしまうことに似ています。上・下涙点をどちらも塞いでしまうと、眼の表面に老廃物が溜まりやすくなり、鼻涙管に流れる涙が少なくなるので雑菌も溜まりやすくなります。この場合は人工涙液で老廃物を流したり、抗生物質、抗アレルギー剤の点眼を使って対処します。しかしほとんどの方は、上・下涙点どちらか一方にプラグを入れるだけで十分な効果がありますので、そのような心配はありません。
涙点プラグを入れてほしいとき、どうすればいいの?
私は火曜日以外の午前中に外来を担当しています。(土曜日は月二回)
ドライアイでお困りの方はどうぞお気軽にご相談ください。

森 秀樹(もり ひでき)
髙野 友理華(たかの ゆりか)
清水 桃子(しみず ももこ)
山田 眞(やまだ まこと)
役職
非常勤
診療科
| 月 | 火 | 水 | 木 | 金 | 土 | |
| 午前 | 大学医師 森 秀樹 ※要予約 |
髙野 友理華 山田 眞 |
髙野 友理華 森 秀樹 ※要予約 |
髙野 友理華 森 秀樹 ※要予約 |
髙野 友理華 山田 眞 |
7/6: 森 秀樹 7/13: 大学医師 7/20: 森 秀樹 7/27: 大学医師 |
| 午後 |
令和5年 入院患者の疾病統計
| 順位 | 疾患名 | 件数 |
|---|---|---|
| 1 | 白内障 | 391件 |
| 2 | 眼瞼下垂症 | 25件 |
| 3 | 翼状片 | 4件 |
| その他 | 1件 | |
| 合計 | 421件 | |
令和5年 手術件数
| 順位 | 術式 | 件数 |
|---|---|---|
| 1 | 白内障(水晶体再建術) | 622件 |
| 2 | 眼瞼手術 | 25件 |
| 3 | 翼状片 | 4件 |
| 4 | 眼窩脂肪ヘルニア | 1件 |
| 合計 | 652件 | |
診療科

